Статьи
Влияние курения и отказа от него на риски сердечно-сосудистых заболеваний
Табакокурение оказывает множество вредных эффектов на сердечно-сосудистую систему, включая коронарную вазоконстрикцию, гиперкоагуляцию, дислипидемию, воспалительные изменения и дисфункцию эндотелия, и является причиной более 10 % смертей от кардиоваскулярных заболеваний.
Продукты сгорания, образующиеся во время курения, в том числе окисляющие химические вещества, акролеин, бутадиен, металлы (в частности, кадмий), полициклические ароматические углеводороды, твердые частицы и окись углерода, увеличивают количество свободных радикалов, усиливают перекисное окисление липидов и способствуют развитию целого ряда потенциальных механизмов сердечно-сосудистых заболеваний, включая воспаление, дисфункцию эндотелия, окисление липопротеинов низкой плотности (ЛПНП), активацию тромбоцитов. Никотин также может способствовать возникновению острых коронарных синдромов (ОКС).
Таким образом, курение является значимым фактором риска инфаркта миокарда, стенокардии, внезапной сердечной смерти, рестенозов после стентирования коронарных артерий или шунтирования, инсульта, аневризмы аорты, заболевания периферических сосудов, сердечной недостаточности и фибрилляции предсердий (ФП).
Основным сердечно-сосудистым эффектом никотина является стимуляция симпатических нервов. Она может осуществляться как через центральную нервную систему (ЦНС), так и периферическими механизмами, к примеру высвобождением катехоламинов. Никотин также усиливает высвобождение различных нейротрансмиттеров, включая адреналин, норадреналин, дофамин, ацетилхолин, серотонин, вазопрессин, глутамат, оксид азота, пептид, связанный с ростом кальцитонина, и бетаэндорфин. Некоторые из них могут способствовать воздействию никотина на кровеносные сосуды.
Изменение гемодинамических показателей
Курение вызывает временное повышение артериального давления (АД) примерно на 5—10 мм рт. ст. [Kool M.J. et al., 1993; Pickering T.G. et al., 1995]. Этот эффект наиболее заметен при выкуривании первой сигареты в день у заядлых курильщиков. Никотин также увеличивает частоту сердечных сокращений (ЧСС) на 10—20 ударов в минуту после первой сигареты и в среднем на 7 ударов в минуту после каждой последующей. В результате повышается потребность миокарда в кислороде, что приводит к увеличению кровотока в коронарных артериях. У пациентов с ишемической болезнью сердца (ИБС) может развиться ишемия миокарда, особенно при наличии поражения коронарных сосудов, поскольку курение обладает коронаро-вазоконстрикторным эффектом. При этом АД у заядлых курильщиков обычно ниже, чем у некурящих. Это может быть связано со снижением объема крови вследствие никотин-опосредованной вазоконстрикции и, возможно, более низкой массой тела из-за того, что никотин способствует расходу энергии как за счет прямого воздействия на периферические ткани (данный эффект в значительной степени обусловлен катехоламинами), так и за счет влияния на нейроэндокринные процессы, протекающие в ЦНС. Сосудорасширяющий эффект котинина, основного метаболита никотина, также может способствовать гипотензивному ответу.
Воздействие на сосуды
У пациентов с ИБС допплеровские измерения коронарного кровотока показывают, что курение сигарет вызывает сужение эпикардиальных коронарных артерий, увеличивает общее сопротивление сосудов коронарного русла и снижает коронарный кровоток.
Курение связано с повышенным риском вазоспастической стенокардии и более слабым ответом на сосудорасширяющие препараты при рецидивирующем коронарном спазме. Эти эффекты, повидимому, опосредованы повышением уровня катехоламинов.
Основным фактором риска острых сосудистых событий у курильщиков является тромбоз. При проведении аутопсии у курящих, умерших от острого инфаркта миокарда, чаще наблюдалась тромботическая окклюзия, чем у некурящих. Также у курильщиков причиной ОКС является более обширный тромбоз и выявляется менее тяжелая ИБС по сравнению с некурящими. Было доказано, что никотин увеличивает выработку эндотелиальными клетками PAI-1 (ингибитор активации плазминогена первого типа), что связано с повышенным риском тромботических нарушений.
Курильщики, которые не расстаются с вредной привычкой после ангиопластики или тромболизиса, имеют существенно более высокий риск повторного ОКС или реокклюзии.
По данным ВЦИОМ, опубликованным в 2022 г., в России курят 33 % граждан. В 2013 г. эта цифра составляла 41 %. При этом за последние 5 лет число курящих практически не изменилось.
Липидный обмен
Курение сигарет оказывает неблагоприятное влияние и на липидный профиль. Хотя механизмы этого эффекта до конца не изучены, считается, что этому способствуют опосредованное катехоламинами усиление липолиза адипоцитов и повышенная реэтерификация свободных жирных кислот в печени. По сравнению с некурящими у курильщиков более высокий уровень триглицеридов и липопротеинов низкой плотности (ХС-ЛПНП) в сыворотке крови, а также более низкий уровень липопротеинов высокой плотности (ХС-ЛПВП).
Интересно, что изменения в уровне липидов, вызванные курением, полностью обратимы в течение одного-двух месяцев после отказа от вредной привычки.
Эндотелиальная дисфункция
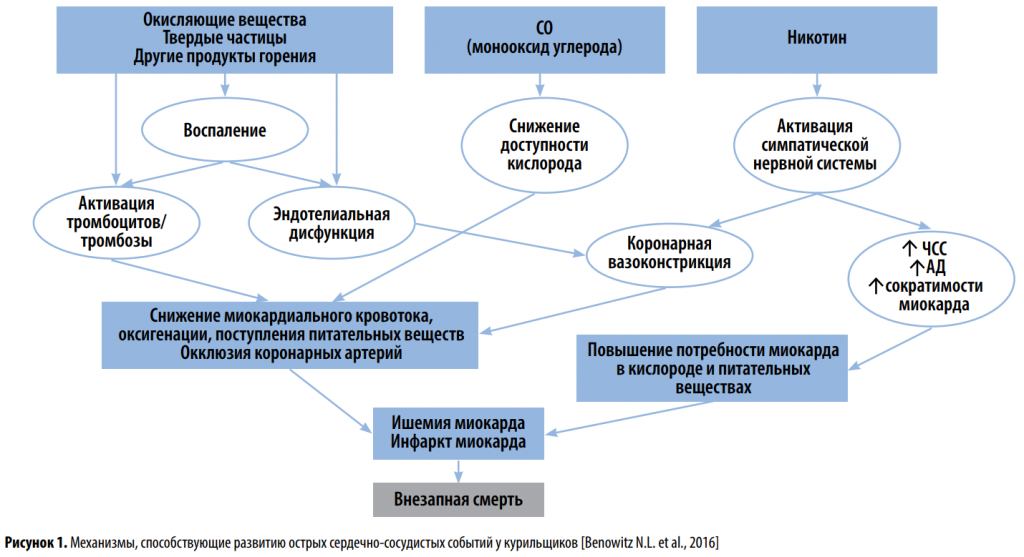 Курение сигарет, а точнее действие окисляющих химических веществ и никотина, вызывает повреждение эндотелия и эндотелиальную дисфункцию, которую характеризует ухудшение эндотелий-зависимой вазодилатации как в коронарных, так и в периферических артериях [Neunteufl T. et al., 2002]. Однако этот эффект частично обратим после прекращения курения.
Курение сигарет, а точнее действие окисляющих химических веществ и никотина, вызывает повреждение эндотелия и эндотелиальную дисфункцию, которую характеризует ухудшение эндотелий-зависимой вазодилатации как в коронарных, так и в периферических артериях [Neunteufl T. et al., 2002]. Однако этот эффект частично обратим после прекращения курения.
Употребление табака также ассоциировано с увеличением толщины комплекса интима—медиа сонной артерии, причем в большей степени в когорте пациентов ́ с артериальной гипертонией и сахарным диабетом: это было отмечено в обсервационном исследовании [Baldassarre D. et al., 2009], в котором также выяснили, что курение легких сигарет не уменьшает риск изменения сосудистой стенки.
Курение сигарет приводит к хроническому воспалительному состоянию, о чем свидетельствует увеличение количества лейкоцитов, С-реактивного белка и реагентов острой фазы, таких как фибриноген. Курение также активирует моноциты и усиливает рекрутирование и адгезию лейкоцитов к стенкам кровеносных сосудов, способствуя воспалительным изменениям стенки сосудов.
Вышеописанные механизмы в значимой степени повышают риск острых сердечно-сосудистых событий и внезапной сердечно-сосудистой смерти [Benowitz N.L. et al., 2016] (рис. 1).
Влияние употребления никотина в иных никотиновых продуктах на риски сердечно-сосудистых заболеваний
Никотин — основной алкалоид, всасывающийся через слизистые оболочки из бездымных табачных изделий, к которым относят нюхательный или жевательный табак, а также электронные сигареты (е-сигареты) и испарители табака. Количество содержащегося никотина в них может существенно различаться, также есть особенности, связанные с воздействием паров жидкости из электронных сигарет, содержащей большое количество глицерина.
Ни один способ альтернативной доставки никотина, а также безникотиновые электронные сигареты не могут рассматриваться как способ отказа от курения.
Бездымный табак способствует повышению АД вследствие того, что некоторые формы (нюхательный, жевательный табак) содержат большое количество натрия (избыток потребления натрия в данном случае может достигать 30—40 мг/сут), другие — солодки (лакричника). Глицирризиновая кислота, содержащаяся в солодке, обладает минералокортикоидной активностью и может приводить к развитию артериальной гипертонии и потере калия.
По данным двух метаанализов, включавших отчеты из Швеции и США, общий оценочный риск сердечно-сосудистых заболеваний у потребителей бездымного табака различался: не связан со значительным увеличением риска заболеваний сердца (отношение шансов (ОШ) 1,12; 95%-ный доверительный интервал (ДИ) 0,99—1,27) по данным Lee P.N. (2007) и связан с увеличением риска фатального инфаркта миокарда (ОШ 1,13; 95 % ДИ 1,06—1,21) и инсульта со смертельным исходом (ОШ 1,4; 95 % ДИ 1,28—1,54) по данным Boffetta P., Straif K. (2009).
Результаты международного исследования INTERHEART, проведенного в 52 странах, показали, что употребление только жевательного табака было связано со значительно повышенным риском инфаркта миокарда (ОШ 2,23; 95 % ДИ 1,41—3,52) по сравнению с теми, кто никогда не употреблял табак [Teo K.K. et al., 2006].
Информация о воздействии на организм систем нагревания табака ограничена, основные эффекты в настоящий момент связывают с поступлением никотина.
Преимущества отказа от курения
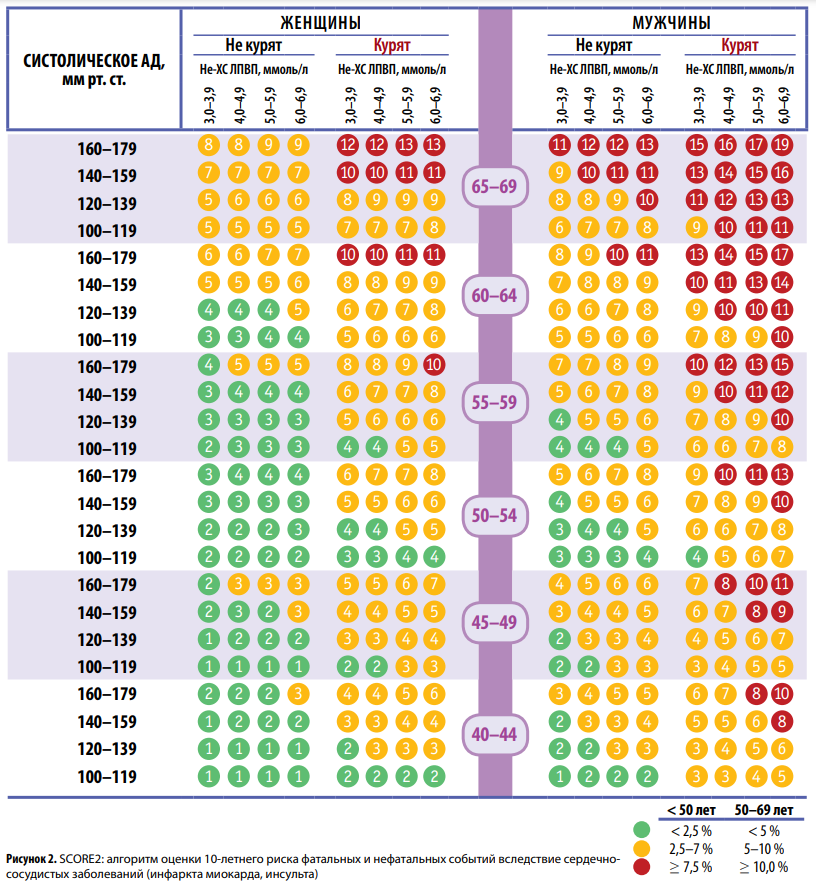
У тех, кто бросает курить, снижаются риски как заболеваемости, так и смерти от болезней, связанных с употреблением табака [Anthonisen N.R. et al., 2005].
Так, наиболее показательным является сравнение курящих и некурящих в рамках алгоритма оценки 10-летнего риска (фатальных и нефатальных) кардиоваскулярных событий в популяции низкого риска развития ИБС SCORE2 (рис. 2). РФ относится к популяции очень высокого риска, для которой также характерны значимо более низкие риски среди некурящих.
Отказ от курения в любом возрасте благотворно сказывается на здоровье. Наибольшие положительные эффекты, характеризующиеся значительным снижением риска преждевременной смерти, были доказаны для случаев отказа от курения в возрасте до 40 лет [Doll R. et al., 2004; Jha P. et al., 2013]. Однако риск смерти снижается даже при отказе от курения людей старше 80 лет [Gellert C. et al., 2012].
В 2022 г. ученые из Сеульского университета проанализировали данные более 125 тыс. пациентов и выяснили, что любой статус курения был связан с повышенным риском развития деменции у пациентов с впервые возникшей ФП. Отказ от курения после постановки диагноза ФП снижал на 38 % риск развития сосудистой деменции, на 19 % — болезни Альцгеймера и на 17% — деменции от всех причин [Lee H.-J. et al., 2022].
Результаты исследования INTERHEART, опубликованные в 2004 г. в журнале Lancet, показали, что на курение приходится 36 % популяционного риска инфаркта миокарда. Риск повторного инфаркта в течение года у тех, кто бросил курить после первого инфаркта, снижался в 2 раза, а через 2 года был сопоставим с риском у некурящих.
Важно понимать, что у отказа от курения существуют не только преимущества, но и последствия. Так, у бросивших курить можно ожидать увеличения массы тела в среднем на 5 кг. В свою очередь набор веса может быть фактором риска развития инсулинорезистентности и сахарного диабета 2 типа. Однако общепризнано, что польза отказа от курения перевешивает риски, связанные с увеличением массы тела.
Лекарственная поддержка
Медикаментозная поддержка отказа от курения должна рассматриваться у всех курильщиков, планирующих избавиться от этой зависимости. Это важно для уменьшения симптомов, которые рассматриваются как синдром отмены при отказе от курения. К таким проявлениям относятся раздражительность, отчаяние, гнев, бессонница и расстройства сна, беспокойство и нетерпеливость, нарушение концентрации внимания, дисфория или депрессия, повышенный аппетит (может наблюдаться более 10 нед), тревожность различной степени выраженности.
К препаратам с доказанной эффективностью в борьбе с курением относятся никотинзаместительная терапии (НЗТ), варениклин, некоторые антидепрессанты.
При назначении НЗТ (пластырей, жевательной резинки, ингаляторов, подъязычных таблеток) важно помнить, что это не освобождает от никотиновой зависимости, но способствует облегчению симптомов синдрома отмены. При этом осуществляется доставка никотина к никотиновым рецепторам, что оказывает качественно сравнимое с курением сигарет действие в отношении усиления работы миокарда.
Доля курильщиков зависит от образования: среди тех, кто получил высшее образование, она составляет 24 %, среднее — 50 %, и места проживания: в сельской местности курят 36 % жителей, в Москве и СанктПетербурге — 28 %, в Дальневосточном федеральном округе — 42 %, Южном — 41 %.
Назначение НЗТ при ОКС долгое время обсуждалось, ведь следует помнить и об адренергических и сосудосуживающих свойствах никотина, которые потенциально могут увеличить потребность миокарда в кислороде. Однако НЗТ не вызывает быстрого повышения уровня никотина в крови в отличие от такового при вдыхании сигаретного дыма. Повышение АД и частоты сердечных сокращений, вызванное НЗТ, происходит более постепенно, чем при курении сигарет. Кроме того, НЗТ не способствует тромбообразованию, важнейшему триггеру ОКС.
Варениклин уменьшает симптомы синдрома отмены никотина благодаря тому, что является частичным агонистом никотиновых рецепторов. Блокируя никотиновые рецепторы, препарат предотвращает их связывание с никотином при курении, из-за чего снижается удовольствие от процесса потребления табака. Наиболее распространенными побочными эффектами являются тошнота и нарушения сна, к которым относят бессонницу и аномальные (яркие, необычные или странные) сны. В отношении безопасности назначения варениклина пациентам с сердечно-сосудистыми заболеваниями также высказывались опасения, однако они не оправдались.
Цитизин — частичный антагонист рецепторов никотина. Он эффективен для отказа от курения, но уступает в этом как НЗТ, так и варениклину. Цитизин относится к препаратам 2-й линии терапии никотиновой зависимости. По результатам ряда исследований, около 90 % курильщиков, принимавших цитизин, продолжили курить спустя 8 нед терапии [Leaviss J. et al., 2014]. Цитизин противопоказан при многих сердечно-сосудистых заболеваниях: ОКС, аритмиях, перенесенном инсульте, атеросклеротическом поражении сосудов, артериальной гипертонии.
Согласно клиническим рекомендациям ESC по профилактике сердечно-сосудистых заболеваний, опубликованным в 2021 г., врачи на каждом приеме должны призывать курящих пациентов расстаться с вредной привычкой, рассказывать о рисках курения и преимуществах отказа от него.

















