Статьи
Беременность и COVID-19
COVID-19 — не первая пандемия, которую переживает человечество. Однако опыт массовых заражений вирусными инфекциями заставляет нас сегодня в очередной раз обратить пристальное внимание на наиболее уязвимые категории населения, к которым, без сомнения, относятся беременные женщины.
ГРУППА ВЫСОКОГО РИСКА
Беременность — состояние физиологического иммунодефицита, и у женщин в период гестации логично ожидать более высокую предрасположенность к заражению инфекционными заболеваниями по сравнению с общими показателями среди населения. Однако в первые месяцы пандемии ученые из Китая, Италии и США публиковали весьма оптимистичные результаты: заболеваемость COVID‑19 и ее последствия для беременных по их данным была ничуть не выше и не тяжелее по сравнению с небеременными. Но далее последовали публикации наших соотечественников и исследователей из скандинавских стран с диаметрально противоположными выводами. И до сих пор данные о влиянии COVID‑19 на беременных и новорожденных противоречивы, конкретных рекомендаций относительно диагностики и лечения COVID‑19 для беременных не существует, а опубликованные материалы чаще носят описательный характер.
Большинство авторов склоняются к выводам, что коронавирусная инфекция все же осложняет течение беременности. Эпидемиологи определили критерии риска развития тяжелых форм COVID‑19 при гестации, куда отнесли возрастную группу старше 35 лет, беременных с избыточной массой тела и ожирением, сахарным диабетом и хронической артериальной гипертензией.
ОСОБЕННОСТИ ТЕЧЕНИЯ COVID‑19 В ПЕРИОД ГЕСТАЦИИ
Клиническая картина у беременных и небеременных пациенток с COVID‑19 во многом схожа. Основные симптомы заболевания — лихорадка и кашель, миалгия, озноб, дисгевзия и утомляе- мость — по частоте существенно не отли- чаются. Отличия в основном касаются лабораторных показателей. По данным метаанализа, включавшего 128 176 не- беременных и 10 000 беременных пациенток с диагнозом COVID‑19, у бере- менных по сравнению с небеременными чаще выявляли лейкоцитоз (27 % и 14 % соответственно), тромбоцито- пению (18 % и 12,5 %) и значимо бо- лее низкий уровень повышения С-реактивного белка (52 % и 81 % со- ответственно). Самое частое осложнение новой коронавирусной инфекции в виде пневмонии, по данным исследований, развивается у беременных в 71–89 % случаев, двусторонняя пневмония — в 57,9 % случаев, что очевидно выше, чем в популяции в целом. Симптом «матового стекла» выявляется у беременных в 65,8 % случаев при развитии пневмонии.
ОСЛОЖНЕНИЯ ГЕСТАЦИИ И РОДОВ ПРИ ИНФИЦИРОВАНИИ SARS-COV‑2
Заболевание COVID‑19 создает вероятность развития жизнеугрожающих состояний для матери и плода. По статистике, коронавирусная инфекция значимо повышает число серьезных осложнений гестации (рис. 1). Это объясняет значительный процент госпитализаций беременных с COVID‑19 в отделение реанимации и интенсивной терапии (до 31,3 %) и высокую частоту необходимости применения инвазивной искусственной вентиляции легких (ИВЛ) — до 4 %.
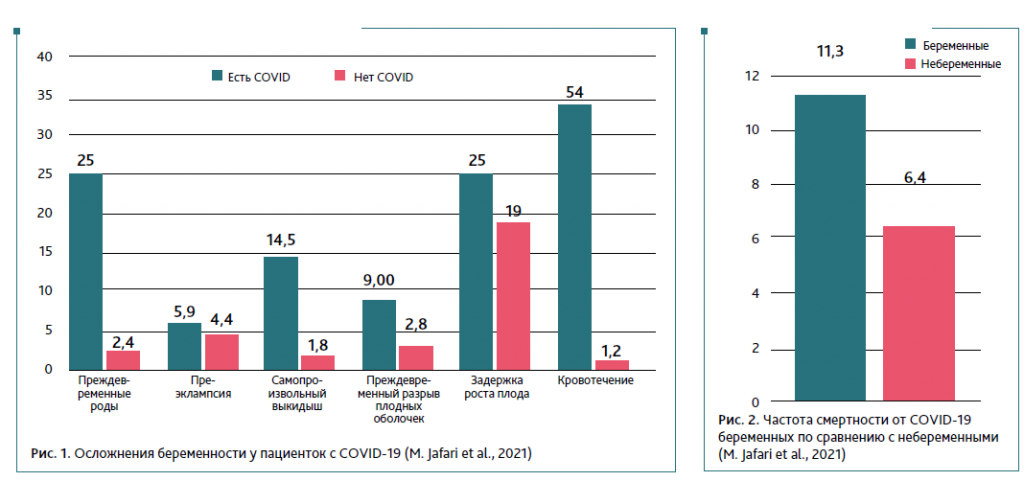
По сравнению с пациентками, гестация которых протекала без инфекционных осложнений, у беременных с COVID‑19 значимо чаще происходили самопроизвольные выкидыши, преждевременный разрыв плодных оболочек и задержка роста плода. А по таким позициям, как преждевременные роды и послеродовые кровотечения, эти пациентки кратно опережают группу неинфицированных. Также показано, что даже на фоне стабильного течения COVID‑19 у беременных внезапно может развиться критическое состояние, что существенно увеличивает их смертность по сравнению с небеременными (рис. 2).
Анализируя исходы родов у пациенток с COVID‑19, нельзя не отметить большую долю абдоминального родоразрешения — более половины беременных (48–100 %). Также обнаружен высокий уровень неблагоприятных перинатальных исходов: дистресс-синдром у плода (до 30 %), рождение детей с недостаточной массой тела (25 %), асфиксии плода (1,4 %). Дети, родившиеся от матерей с протекающей коронавирусной инфекцией, часто переводятся в отделение интенсивной терапии (43 %), среди них высок уровень перинатальной смертности (0,35–2,2 %).
СПЕЦИФИКА ОКАЗАНИЯ ПОМОЩИ БЕРЕМЕННЫМ С COVID‑19
С первого дня обращения к врачу для оказания адекватной помощи беременным пациенткам в условиях пандемии любой подозрительный случай должен быть проанализирован анамнестически. При наличии вероятности COVID‑19 нужно незамедлительно провести лабораторную диагностику — РНК SARS-CoV‑2 методом полимеразной цепной реакции (ПЦР). При подтверждении диагноза назначаются исследования рутинных лабораторных показателей в целях подбора и контроля эффективности терапии (ОАК, СРБ) или в качестве маркеров развития ДВС-синдрома при сепсис-индуцированной коагулопатии (гемостазиограмма). Для определения дыхательной недостаточности и оценки выраженности гипоксемии применяется пульсоксиметрия — скри- нинговый метод выявления пациентов, нуждающихся в респираторной поддержке. Лучевое исследование органов грудной клетки назначается строго по показаниям.
Следует учесть, что на сегодняшний день эффективное этиотропное лечение для беременных с COVID‑19 не разработано. Рекомбинантный интерферон альфа‑2b и противомалярийные препараты противопоказаны во время гестации. Возможно обсуждение назначения противовирусных препаратов исключительно по жизненным показаниям. Например, рекомбинантный интерферон альфа‑2b может быть применен только по решению врачебной комиссии, когда предполагаемая польза для матери превосходит риск для плода. В остальных случаях необходимо учитывать безопасность медикаментозного вмешательства при беременности и лактации.
Патогенетическое лечение беременных, рожениц и родильниц с COVID‑19 проводится по нескольким направлениям. Важнейшее из них — профилактика тромбозов. Беременные с легкой формой COVID‑19 в случае самоизоляции при наличии факторов риска (ожирение, возраст, заболевания, требующие тромбопрофилактики) должны получать низкомолекулярные гепарины при оценке риска венозных тромботических осложнений от 10 дней до 6 недель. Для этого не следует ждать, пока срок гестации составит 28 недель. Второе, не менее важное направление — регидратация. При легком течении заболевания достаточное поступление жидкости можно обеспечить путем приема per os, в тяжелых случаях назначается инфузионная терапия. Применение ингибитора рецепторов интерлейкина 6 (ИЛ‑6) обсуждается, но на сегодняшний день у беременных возможно только в рамках клинических исследований.
При легком течении коронавирусной инфекции для купирования проявлений COVID‑19 чаще всего вполне достаточно рутинного симптоматического лечения, которое включает снижение лихорадки, комплексную терапию ринита и/или ринофарингита и бронхита. Такая терапия может проводиться амбулаторно. Но при SpO2 <93 % беременной рекомендованы респираторная поддержка и госпитализация. Поэтому показатели сатурации крови необходимо определять всем беременным с клиникой острого респираторного заболевания и/или с пневмонией. Показаниями к госпитализации беременных с COVID‑19 во всех случаях являются среднетяжелые и тяжелые формы заболевания.
ВЕДЕНИЕ БЕРЕМЕННОСТИ
Беременность в условиях пандемии ве-дется как и в обычной ситуации: наблю- дение не прерывается, все обследования должны выполняться согласно сроку гестации. Возможна замена очных консультативных приемов дистанционными. Но если в запланированное время очного визита у женщины появились симптомы, сходные с клиническими проявлениями COVID‑19, то все плановые исследования (в том числе скрининги) должны быть перенесены на 1–2 недели. Эта рекомендация касается и визитов для проведения инвазивной диагностики. Данных о перинатальных осложнениях при COVID‑19 в I–II триместрах нет, но учитывая высокий риск передачи от матери к плоду возбудителей COVID‑19, ВИЧ, гепатитов, ЦМВ, ВПГ при инвазивных манипуляциях, у пациенток с подозрением/вероятностью COVID‑19 рекомендуется перенос инвазивной диагностики на 14 дней. При этом предпочтительно проведение амниоцентеза, а не аспирации ворсин хориона.
Беременным, перенесшим легкую или среднетяжелую форму COVID‑19, показан УЗИ-мониторинг каждые 4 недели для оценки динамики роста плода, индекса амниотической жидкости, при необходимости — с оценкой кровотока в артерии пуповины.
ТАКТИКА РОДОРАЗРЕШЕНИЯ
У беременных с COVID‑19 рекомендовано отложить (при отсутствии экстренных показаний) запланированное кесарево сечение (КС) или индукцию родов до отмены статуса изоляции. Это минимизирует риск постнатального инфицирования новорожденного и позволяет снизить материнскую летальность от осложнений COVID‑19 (дыхательной недостаточности, акушерских кровотечений, интранатальной гибели плода, послеродовых гнойно-септических осложнений).
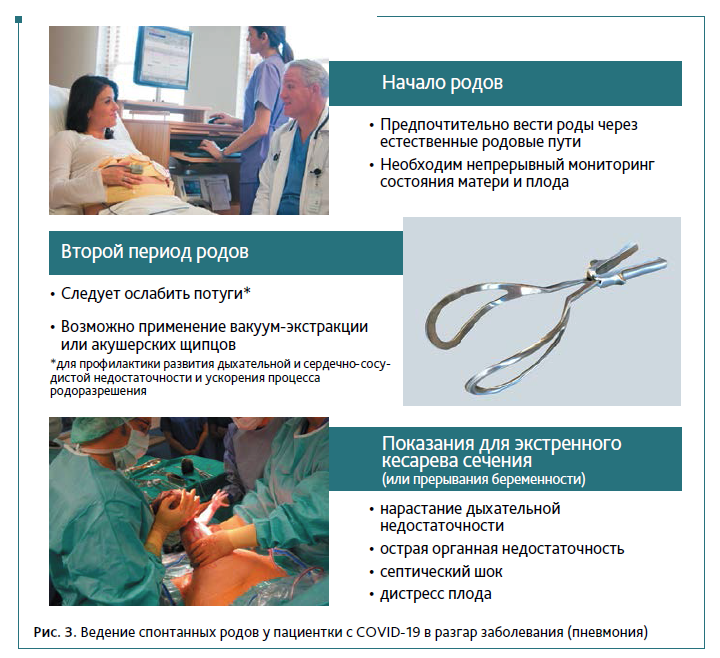
Роды через естественные родовые пути ведутся при постоянном мониторировании КТГ плода и сатурации у матери. Роженица направляется в родовой зал в маске для защиты органов дыхания, которую допускается снимать при потугах. Для медицинского персонала, присутствующего при родах, следует предусмотреть защиту в виде лицевых фильтров FFP2/FFP3, одноразовой одежды, двойных перчаток, козырьков или защитных очков, головных уборов и обуви.
Решение о досрочном родоразрешении беременных с COVID‑19 принимается мультидисциплинарной командой с привлечением инфекционистов, акушеров-гинекологов и неонатологов. При спонтанном развитии родовой деятельности у пациентки с COVID‑19 назначение токолитиков для профилактики респираторного дистресс-синдрома не рекомендовано.
Независимо от срока гестации на момент родов должна проводиться профилактика родового кровотечения с применением окситоцина, карбетоцина, метилэргобревина. С профилактической и лечебной целью рекомендуется использовать минимально эффективные дозы утеротоников при любом способе родоразрешения. Из-за вероятности провокации бронхоспазма и усиления одышки из схем лечения необходимо исключить простагландины. При нарастании дыхательной недостаточности на фоне тяжелой преэклампсии при COVID‑19 показана отмена внутривенных инфузий сульфата магния.
Как и при других коморбидных состояниях, при коронавирусной инфекции необходимость родоразрешения путем КС определяется по акушерским показаниям. COVID‑19 легкой степени тяжести не является показанием для КС. Но при тяжелом течении, при невозможности устранения гипоксии на фоне ИВЛ, прогрессировании дыхательной недостаточности, развитии альвеолярного отека легких, рефрактерном септическом шоке по жизненным показаниям проводится экстренное КС с проведением всех необходимых мероприятий по профилактике коагулопатического и гипотонического акушерского кровотечения. Предпочтительным доступом является нижнесрединная лапаротомия (рис. 3).
ВЕРТИКАЛЬНАЯ ПЕРЕДАЧА SARS-COV‑2
Инфицирование новорожденных до настоящего времени связывали с контактом с больной матерью. Однако недавний метаанализ свидетельствует о возможности анте/интранатального заражения. Поэтому у всех новорожденных обязательно проведение тестирования на SARS-CoV‑2. Если тесты РНК-ПЦР положительные у матери и у ребенка, предпочтительно совместное пребывание. Если тест отрицательный у ребенка и положительный у матери, мать и младенец находятся раздельно. Если у матери результат теста отрицательный, то новорожденный может находиться совместно с матерью.

















